【基层常见疾病诊疗指南】慢性腹泻基层诊疗指南(实践版·2019)
作者:中华医学会 中华医学会杂志社 中华医学会消化病学分会 中华医学会全科医学分会 中华医学会《中华全科医师杂志》编辑委员会 消化系统疾病基层诊疗指南编写专家组
通信作者:吴开春,空军军医大学西京医院消化内科;邹多武,上海交通大学医学院附属瑞金医院消化内科
本文刊于:中华全科医师杂志, 2020,19(11) : 983-989.
DOI: 10.3760/cma.j.cn114798-20200904-00959
一、概述
(一)定义
腹泻(diarrhea)指排便次数明显超过平时习惯(>3次/d),粪质稀薄,含水量增加(>85%),大便可伴有黏液、脓血或未消化的食物。一般来说,急性腹泻病程在2~3周内,而慢性腹泻(chronic diarrhea)指病程>4周,或间歇期在2~4周内的复发性腹泻。
(二)分类
慢性腹泻的基本病理生理学变化是肠道对水分的吸收能力减小或分泌能力增加,导致大便粪质含水量增多,进而导致腹泻。
根据腹泻的病理生理类型不同可将腹泻分为4类:分泌性腹泻、渗出性腹泻、渗透性腹泻和动力性腹泻。根据有无器质性病变,慢性腹泻可分为器质性腹泻和功能性腹泻。从鉴别诊断的角度出发,慢性腹泻也可按临床特点进行分类,即水样泻、脂肪泻和炎症性腹泻。多数腹泻是在多种因素和机制共同作用下发生的。
(三)流行病学
腹泻是一种常见的临床症状,而不是一种单独的疾病,慢性腹泻在临床上很常见,据估计我国3%~5%的人群患过慢性腹泻。因慢性腹泻定义以及诊断标准尚未统一,不同地区对慢性腹泻的定义也不相同,故难以针对慢性腹泻进行准确的流行病学调查。
二、病因与发病机制
(一)病因
慢性腹泻可由多种疾病引起,包括功能性疾病和器质性疾病,见表1。在慢性腹泻的病因中,大部分为功能性疾病,主要包括腹泻型肠易激综合征(irritable bowel syndrome with diarrhea,IBS-D)和功能性腹泻。
表1 慢性腹泻的病因
(二)发病机制
正常人每24小时约有9 L水分和电解质进入小肠,其中2 L来自饮食,7 L来自消化道和肝胆胰分泌的消化液,小肠可吸收其中90%的水分,仅有1~2 L排至结肠,结肠又可吸收其中90%水分,最终仅有0.1~0.2 L水分随粪便排出。如胃肠道水电解质平衡紊乱,粪便中水分增加,即可造成腹泻。
三、诊断、鉴别诊断与转诊
(一)诊断步骤
慢性腹泻的诊断可以分为以下几个步骤:
1.判断是否属于真正意义上的腹泻。
2.排除医源性腹泻。
3.根据患者人群和临床表现对腹泻进行分类。
4.在分类的基础上进一步明确腹泻病因。
慢性腹泻的诊断需要从病史、伴随症状和体征、既往史、过敏史以及常规化验和影像学检查获得充分依据。对于慢性腹泻,首先应鉴别功能性腹泻和器质性腹泻。功能性腹泻大便检查无病原体,内镜检查无器质性病变;腹泻症状持续,夜间活动腹泻加重,体重明显减轻,可能提示为器质性疾病。此外,慢性腹泻可能由某些全身疾病引起,如甲状腺功能亢进症、糖尿病、腺垂体功能减退、系统性红斑狼疮、慢性肾上腺皮质功能减退等,必须警惕胃肠道以外的症状和疾病。
(二)诊断方法
1.临床表现:
(1)危险因素:
①生活方式:如饮食规律、情绪、气候及环境变化、工作压力等。
②食物过敏或食物不耐受。
③药物因素。
(2)病史:
①既往史:特殊的膳食成分可能引起或加重慢性腹泻,需仔细询问饮食史及其与症状的关系;许多药物也会引起腹泻,仔细回顾用药史至关重要;辐射可导致慢性腹泻,有时暴露后几年才会起病,应询问有关放射治疗史;腹部手术史;热带或其他特殊地区的旅行史。
②起病方式与病程:起病急骤伴有发热,腹泻频繁者应考虑肠道感染性疾病;炎症性肠病、肠易激综合征、吸收不良综合征等引起的腹泻可为慢性起病,常呈间歇性发作;在禁食情况下仍有腹泻,提示为分泌性腹泻;禁食后腹泻停止者为渗透性腹泻。
③粪便性状:水样便见于各种分泌性腹泻,如肠毒素大肠杆菌、胃泌素、金黄色葡萄球菌食物中毒,如大便量>5 L/d,则应考虑霍乱或内分泌肿瘤等引起的分泌性腹泻。蛋花汤样大便见于艰难梭菌等引起的伪膜性肠炎。脓血便见于渗出性腹泻,如脓血仅附着于粪便表面,则提示直肠或乙状结肠病变。洗肉水样大便见于某些急性出血性肠炎或重症溃疡性结肠炎。果酱样大便见于阿米巴痢疾或升结肠癌。酸臭的糊状便见于糖吸收不良,有油滴的糊状便见于脂肪吸收不良,恶臭大便见于蛋白质消化不良。大便中带有不消化的食物,粪便有恶臭且伴有中上腹或脐周腹痛,常提示慢性胰腺炎以及小肠吸收不良,其中白陶土样大便并带有泡沫见于脂肪泻和慢性胰腺炎。急性坏死性小肠炎引起的腹泻大便多为浓臭血水样大便。
④伴随症状:
ⓐ胃肠症状:伴有腹痛多见于炎症性肠病,脐周或右下腹痛提示小肠性腹泻,左下腹或中下腹痛提示结肠性腹泻。
ⓑ全身症状:如是否伴有发热、食欲减退或亢进、营养不良和消瘦、休克、贫血、出血倾向等。
ⓒ肠外表现:如皮肤、关节、眼部或胆胰病变等,可能与炎症性肠病或其他全身疾病有关。
2.体格检查:根据不同病因可有不同表现。短肠综合征及小肠吸收不良综合征常伴有营养不良的表现,严重者可以表现为恶病质;不完全肠梗阻引起的腹泻,腹部可见肠型、蠕动波以及肠鸣音亢进表现;溃疡性结肠炎、慢性细菌性痢疾可以有左下腹压痛;克罗恩病、肠结核、阿米巴痢疾常出现右下腹压痛;结肠癌可以有腹部包块,直肠癌患者肛诊可发现肿块。
3.辅助检查:辅助检查方式可根据医疗单位条件及病情选择。如无明确结论,尤其是当存在报警症状,或没有明显病因证据时,或鉴别诊断需要进一步排除时,则可能需要进一步检查。
(1)粪便检查:包括粪便常规(白细胞、吞噬细胞、原虫、虫卵、脂肪滴)检查、隐血试验、粪便培养、病原学检测(如艰难梭菌毒素、寄生虫及虫卵)、粪便电解质、pH值和脂肪含量、粪钙卫蛋白检测等。
(2)外周血常规和血生化:外周血常规和电解质、肝肾功能等常可提示是否存在感染、病情严重程度以及营养状态。
(3)影像学检查:如腹部超声、CT、MRI等可了解肝胆胰等的病变;X线钡餐、钡剂灌肠等可以观察胃肠道功能状态;肠道CT、MRI可了解肠壁及周围情况,初步判断有无器质性疾病。
(4)内镜检查及组织学检查:内镜检查对于消化道疾病的诊断具有重要意义。下消化道内镜检查可直观显示结直肠黏膜情况,明确结直肠病变,一般慢性腹泻患者均建议常规下消化道内镜检查,尤其是有报警症状者更应及时镜检。对原因不明的慢性腹泻,结肠镜检查阴性时,应行结肠黏膜多点活检,进一步明确病因以排除显微镜下结肠炎可能。
上消化道内镜检查结合黏膜组织学检查对全身性疾病、克罗恩病及疑诊乳糜泻者非常重要。其他内镜检查项目包括在怀疑或需要排除小肠病变时选用小肠镜、胶囊内镜;内窥镜逆行胆胰管造影(ERCP)、磁共振胰胆管成像(MRCP)等可以用来发现胰腺及胆囊病变;超声内镜可以观察胰腺内分泌肿瘤等。
(5)其他检查:如呼气试验有助于诊断碳水化合物吸收不良和小肠细菌过度增长;小肠吸收功能试验及降钙素、生长抑素、甲状旁腺激素等激素测定,均有助于原发病的诊断。
(三)诊断标准与诊断流程
1.全身性疾病或器质性疾病造成的慢性腹泻:
(1)糖尿病:糖尿病性腹泻呈顽固性、间歇性,发作时间可为几天至几周;间歇期可为数周至数月,腹泻昼夜均可发生,约5%的腹泻患者同时有脂肪泻。
(2)甲状腺功能亢进症:由于患者肠道蠕动快,消化吸收不良而出现大便频繁甚至腹泻,大便一般呈糊状,含较多未消化食物。
(3)肝癌:以腹泻为首发症状的肝癌并不少见。肠黏膜变性水肿,通透性增加,对水分的重吸收减少,致大量水分排入肠腔引起腹泻。
(4)结直肠癌:多数发生在中年以后,位于左侧结肠者常为环状生长,伴有排便习惯改变。当肿瘤有糜烂、溃疡、坏死时,可表现为腹泻、血便和里急后重,尤其是肿瘤位于直肠者,主要表现为血便、排便次数增多、排便不畅和里急后重。
(5)炎症性肠病:包括克罗恩病和溃疡性结肠炎,起病缓慢,以腹痛、腹泻开始,逐渐加重,溃疡性结肠炎可有脓血便。多为间歇性发作,病程后期呈持续性。炎症性肠病可伴发全身表现及肠外表现。
2.功能性腹泻及IBS的诊断:功能性胃肠病引起慢性腹泻的情况包括:IBS(腹泻型与混合型)、功能性腹泻、胃-结肠反射亢进引起的腹泻。
根据罗马Ⅳ诊断标准,IBS被定义为诊断前症状出现6个月以上,近3个月以来,反复腹痛,每周至少有1 d出现腹痛,并伴有以下2项或2项以上异常改变者:与排便相关;与排便频率改变相关;与大便性状改变相关。IBS可伴有排便紧迫感或排便不尽感、黏液便、腹胀等。IBS-D常排便急,粪便呈糊状或稀水样,3~5次/d,严重者可达10余次,可有黏液但无脓血。
慢性腹泻有报警征象者必须进一步检查排除器质性疾病,IBS的报警征象包括:年龄>40岁的新发病患者、便血、粪便隐血试验阳性、贫血、腹部包块、腹水、发热、体重减轻和结直肠癌家族史。
功能性腹泻的诊断标准为≥75%大便为松散或糊状便或水样便;不伴有腹痛或腹部不适;诊断之前至少6个月存在症状,且后3个月符合诊断标准。功能性腹泻与IBS-D的主要区别是前者不存在伴有腹痛或腹部不适,因此在询问病史时要注意详细问诊。
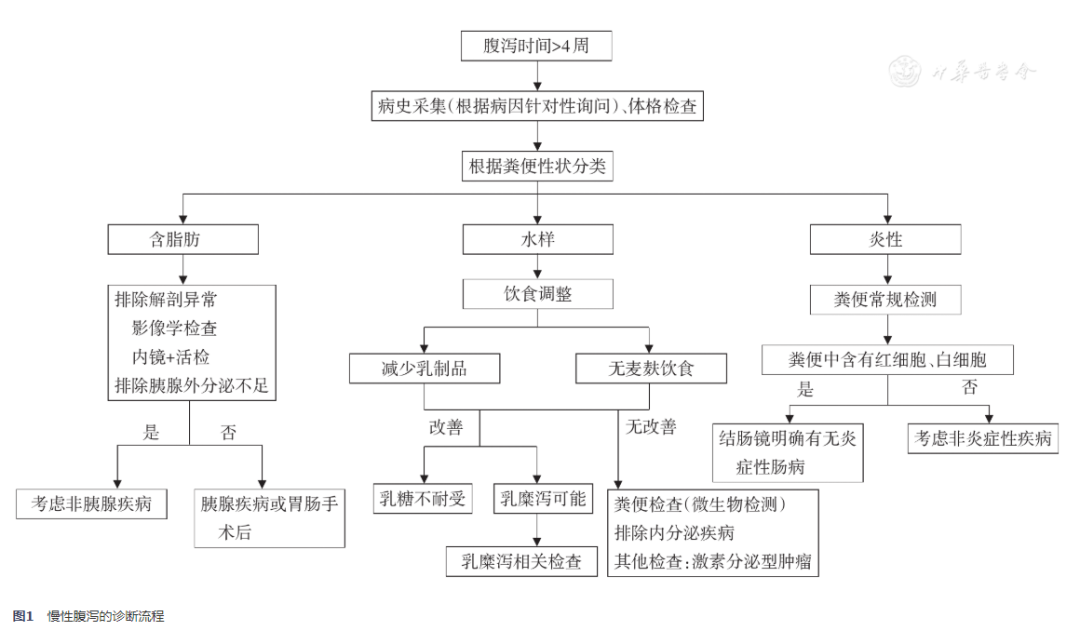
3.诊断流程:慢性腹泻的诊断流程见图1。
(四)鉴别诊断
1.慢性腹泻与大便失禁相鉴别:大便失禁是指反复发生的不能控制的粪质排出,症状持续至少3个月,包括被动型(患者无意识的粪便外漏)、急迫型(患者有意识但主观无法控制)和粪漏(紧随一次正常排便后的粪便漏出)[4]。
2.根据起病和病程鉴别[5]:急性起病且伴有体温增高多见于肠道感染,集体起病多见于食物中毒;炎症性肠病及肠动力性疾病多病程长,并且呈反复发作的特点;同时要仔细询问用药史、饮食习惯、旅行情况、腹部手术史及放射治疗史。
3.根据伴随症状鉴别[5]:腹痛位于左下腹者,病变多位于直肠和/或乙状结肠,排便量少,多伴有里急后重,粪色较深呈黏冻样,可混有血液;右半结肠或小肠病变的腹痛多位于脐周,无里急后重,但粪便稀烂成液状或水样,色较淡,每次排便量多。慢性胰腺炎以及小肠吸收不良者腹痛多位于中上腹或脐周,通常大便中具有不消化食物,粪便有恶臭;溃疡性结肠炎大便为黏液脓血便;直肠癌、痔疮、肛裂可表现为血便,而结直肠癌可出现大便带血或血便,伴有腹部包块;肠结核患者便血较少见,重者可见大便含黏液及脓液,并伴有发热、盗汗、乏力等结核中毒症状。
(五)转诊建议
1.有报警征象者或根据病史需进一步检查排除严重器质性疾病所致腹泻者。
2.经验治疗2~4周无效或难治性腹泻者。
3.不能排除感染性腹泻、需进一步诊治者。
4.合并其他严重全身性疾病需联合评估及治疗者。
5.明确病因、有手术指征者。
6.腹泻较严重并发重度水电解质紊乱甚至休克者。
四、治疗
(一)治疗目标
缓解症状,恢复正常排便次数、性状,纠正其他伴随症状。强调个体化的综合治疗。
(二)治疗方法
根据病因选择不同的治疗方法。
1.器质性腹泻:主要针对病因治疗,也可临时选用止泻药以缓解腹泻症状。
(1)炎症性肠病:局部和全身抗炎药物,如美沙拉秦、皮质激素、免疫调节剂(硫唑嘌呤、6-硫基嘌呤、甲氨蝶呤)、生物制剂等。
(2)感染性腹泻:抗微生物治疗,感染后乳糖吸收不良的治疗。如针对小肠细菌过度生长可使用抗菌药物,并治疗继发性乳糖吸收不良。
(3)乳糜泻:无麸质饮食(避免大麦、小麦、黑麦等为原料的食品);维生素和矿物质替代;评估骨矿物质密度。
(4)乳糖不耐受:避免含乳糖的食物(例如奶制品、冰淇淋)和使用乳糖酶补充剂。
(5)胰腺功能不全:改良脂肪饮食,补充胰酶和抑制胃酸。
2.功能性腹泻及IBS-D:慢性腹泻型功能性肠病治疗目标是改善症状,提高患者的生命质量。规范性治疗包括协助患者进行生活方式、情绪及饮食的调整,在循证医学指导下进行联合治疗、综合治疗以及个体化治疗[6]。
(1)调整生活方式:
①饮食:避免诱发或加重腹泻症状的食物,尤其是不耐受的食物。如富含FODMAPs(即难吸收的短链碳水化合物,如果糖、乳糖、多元醇、果聚糖、低乳半聚糖)等成分的食物、高脂肪、辛辣、麻辣和重香料的食物、寒凉食物等。对于临床怀疑或明确麦麸过敏或乳糜泻患者,需推荐无麸质饮食。
②调整生活方式和社会行为,如减少烟酒摄入、注意休息、充足睡眠等,可明显阻止IBS症状反复出现及加重。
③认知治疗:功能性腹泻及IBS患者对疾病的病因和危害的不恰当认知可能会加重症状,因此在IBS治疗过程中应建立良好的医患沟通和信任关系,使患者充分了解疾病本质,并开展对患者治疗策略的良好沟通可以显著提高近期和远期疗效。
(2)药物治疗:经上述处理无效,可酌情选用相应药物治疗[7]。
①解痉剂:解痉止痛类药是治疗功能性慢性腹泻的重要药物,选择性肠道平滑肌钙离子拮抗剂和离子通道调节剂可以缓解平滑肌痉挛。主要包括动力调节药曲美布汀、胃肠道解痉药匹维溴铵、复方枸橼酸阿尔维林等。
②止泻药物:功能性腹泻或IBS症状严重者可给予止泻药物以有效缓解腹泻症状,也可用于其他慢性腹泻的对症处理,但需注意用药对原发病的影响及用药不良反应。止泻药物不应长期应用。
ⓐ阿片及其衍生物制剂:如盐酸洛哌丁胺、地芬诺酯、复方樟脑酊等。洛哌丁胺可通过作用于肠道平滑肌阿片受体延缓肠道传输,从而显著降低IBS患者排便频率并增加粪便硬度,推荐用于进餐后腹泻和/或排便失禁患者,目前无长期应用的报道。
ⓑ蒙脱石散:双八面蒙脱石不被胃肠道所吸收,不进入血液循环,其连同所固定的攻击因子随着消化道自身的蠕动而排出体外。它是目前应用较广泛的止泻药。
ⓒ吸附剂:如药用碳,通过药物表面吸附作用,吸附肠道中水、气、致病微生物及毒物,阻止它们被肠黏膜吸收或损害肠黏膜而止泻。
ⓓ其他:盐酸小檗碱等。阿洛司琼等可用于常规治疗无效的女性IBS-D患者。
③益生菌:益生菌可以调节肠道的正常菌群,减少致病性菌群的过度生长,目前常用的活菌制剂有多种乳杆菌和双歧杆菌、非致病性大肠杆菌、地衣芽孢杆菌以及枯草杆菌二联活菌、双歧杆菌四联活菌等复合制剂。一般多菌株制剂优于单菌株制剂。
④抗菌药物:短期使用利福昔明可改善非便秘型IBS总体症状及腹胀、腹泻症状。
⑤抗抑郁焦虑治疗:针对功能性腹泻及IBS-D抗抑郁焦虑治疗的适应证包括:合并明显精神心理障碍;常规药物治疗效果欠佳;以内脏高敏感性为主要表现者;对于无精神心理障碍的患者,如果常规药物治疗4~8周不理想时也可推荐采用抗抑郁药物治疗。治疗药物包括小剂量三环类抗抑郁药物(TCA)和5-羟色胺再摄取抑制剂(SSRI)。心理治疗主要用于对常规药物治疗效果欠佳的患者,包括分组集体疗法、认知疗法、人际关系疗法、催眠疗法、应激管控和放松治疗等。
(3)中医治疗:在中医理论中慢性腹泻多以外感邪气、内伤情志、饮食不节、病后体虚、脏腑功能失调为基本病机,应随证施治[8]。中医治疗有一定效果,尚需要高质量的研究证据。
(三)随访评估
1.器质性腹泻:评估疾病严重程度,治疗效果,是否有并发症,病因是否去除以及预后等。
2.功能性腹泻及IBS-D:大多数IBS患者症状可能持续存在,对于轻症患者,长期随访过程中,通常不需要进行药物干预,除非症状持续存在、影响生命质量、造成功能障碍、患者严重担心病情或出现可能为严重胃肠疾病的报警症状时,患者需要接受进一步诊治。
(四)预后及预防
1.预后:器质性疾病导致的慢性腹泻,根据其原发病不同,预后及预防措施有很大差异。而功能性腹泻及IBS虽然病程长,易反复发作,但预后一般较好。预后不良的危险因素包括严重心理障碍、病程长和既往有手术史等。
2.预防:针对IBS,可以采取以下措施进行预防:
(1)饮食管理:定时定量,避免或减少刺激性或不耐受食物。
(2)环境调适:养成良好的生活和工作习惯,注意气候、季节、时差等因素对病情的影响。
(3)调整睡眠,解除心理负担,缓解焦虑,适当锻炼。
(4)适当应用药物控制或预防症状发生:目前尚无确凿证据证实药物治疗可预防IBS发生,可尝试使用微生态调节剂在环境变化时维持肠道微生态稳定。
(五)健康教育及疾病管理
对慢性腹泻的管理基于患者对疾病的正确认识。已明确为功能性因素导致腹泻者,应帮助患者理解疾病的发病原因、病情、预后及随访计划,避免过度检查和不合理治疗。慢性腹泻与患者的生活习惯及饮食偏好有密切关系,故对过度疲劳、紧张及焦虑、饮食无规律、过度辛辣刺激性食物摄入等应予以纠正。必要时进行适时合理的心理干预,病程长、疾病较严重者需心理科、营养科甚至外科等多学科合作。
五、管理流程和三级诊治
(一)一级诊治
适合轻、中度慢性腹泻患者。首先应详细了解病史、体格检查、肛门直肠指诊、粪常规检查,包括隐血试验。若有报警征象、对疾病过度担心者,可进行辅助检查以明确是否存在器质性疾病,并作相应处理,否则可选择经验性治疗。强调生活方式调整、认知治疗,注意避免诱发腹泻的食物,可选用解痉药、止泻药或益生菌,疗程为2~4周。
(二)二级诊治
主要对象为经验性治疗或诊断性治疗无效的患者,必须采取结肠镜等方式进一步明确病因,根据病因选择合理的治疗方案。
(三)三级诊治
对二级诊治无效的患者,应进行重新评估,注意是否合并机会感染[9,10]、是否能排除引发慢性腹泻的少见或罕见病因,注意患者是否已改变不合理的生活方式、依从性如何、治疗是否规范、有无精神心理障碍等。必要时需多学科包括心理科的会诊,以确定合理的个体化综合治疗方案。
《基层医疗卫生机构常见疾病诊疗指南》项目组织委员会:
主任委员:饶克勤(中华医学会)
副主任委员:于晓松(中国医科大学附属第一医院);祝墡珠(复旦大学附属中山医院)
委员(按姓氏拼音排序):迟春花(北京大学第一医院);杜雪平(首都医科大学附属复兴医院月坛社区卫生服务中心);龚涛(北京医院);顾湲(首都医科大学);何仲(北京协和医学院);胡大一(北京大学人民医院);江孙芳(复旦大学附属中山医院);姜永茂(中华医学会);施榕(上海中医药大学);王爽(中国医科大学附属第一医院);魏均民(中华医学会杂志社);吴浩(北京市丰台区方庄社区卫生服务中心);曾学军(北京协和医院);周亚夫(南京医科大学)
秘书长:刘岚(中华医学会杂志社);郝秀原(中华医学会杂志社)
消化系统疾病基层诊疗指南制定学术指导委员会成员(按姓氏拼音排序):白文元(河北医科大学第二医院);陈东风(重庆市大坪医院);陈旻湖(中山大学附属第一医院);陈其奎(中山大学孙逸仙纪念医院);陈卫昌(苏州大学附属第一医院);房静远(上海交通大学医学院附属仁济医院);郭晓钟(北部战区总医院);李景南(北京协和医院);李鹏(首都医科大学附属北京友谊医院);李延青(山东大学齐鲁医院);刘玉兰(北京大学人民医院);陆伟(天津市第二人民医院);吕宾(浙江中医药大学附属第一医院);吕农华(南昌大学第一附属医院);钱家鸣(北京协和医院);唐承薇(四川大学华西医院);田德安(华中科技大学同济医学院附属同济医院);庹必光(遵义医学院附属医院);王江滨(吉林大学中日联谊医院);王兴鹏(上海交通大学附属第一人民医院);吴开春(空军军医大学西京医院);谢渭芬(第二军医大学附属长征医院);杨云生(解放军总医院);张军(西安交通大学医学院第二附属医院);周丽雅(北京大学第三医院);邹多武(上海交通大学医学院附属瑞金医院)
消化系统疾病基层诊疗指南编写专家组:
组长:李景南 周亚夫
副组长:方力争 吴东
秘书长:吴东
消化专家组成员(按姓氏拼音排序):何文华(南昌大学第一附属医院);季国忠(南京医科大学第二附属医院);寇毅(北京市房山区良乡医院);李景南(北京协和医院);梁晓(上海交通大学仁济医院);刘岩(解放军总医院第五医学中心);王红(广州市第一医院);吴东(北京协和医院);夏璐(上海嘉会国际医院);于岩波(山东大学齐鲁医院);祝荫(南昌大学第一附属医院)
全科专家组成员(按姓氏拼音排序):方力争(浙江大学医学院附属邵逸夫医院);冯玫(山西白求恩医院);刘军兴(北京市丰台区方庄社区卫生服务中心);吴浩(北京市丰台区方庄社区卫生服务中心);习森(北京市怀柔区怀柔镇社区卫生服务中心);闫文冰(山东省肥城市边院镇中心卫生院);周亚夫(南京医科大学);朱兰(上海市徐汇区斜土街道社区卫生服务中心)
本指南执笔专家:夏璐 季国忠 审校专家:吴开春 邹多武 李景南
利益冲突 所有作者均声明不存在利益冲突
参考文献(略)